高熱と皮疹を主訴に来院した男性
問題115
61歳の男性が高熱と皮疹を主訴に来院した。
嗜好歴:飲酒歴:なし(年1回ぐらいの機会飲酒)、喫煙歴:20歳から56歳まで30本/日、それ以降禁煙。
現病歴:8日前から発熱と四肢体幹に赤色の皮疹が出現。皮疹は痛みや掻痒感を伴わない。4日前に近医受診。採血検査を施行され、抗菌薬や解熱鎮痛薬を処方され、発熱と皮疹はやや改善したが、昨日から39℃の発熱と左耳下あたり優位の頭痛、嚥下時の咽頭痛が出現し、経口摂取も低下し始め当院救急受診となった。
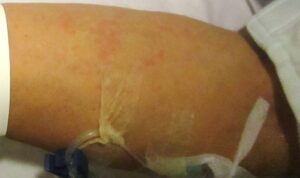
現症:身長 171.0 cm、体重 69.1 kg、意識清明、血圧 129/62 mmHg、脈拍 72/分、整。体温 38.1℃、SpO2 89~94%。皮膚、可視粘膜に貧血、黄疸なし。頚部リンパ節触知せず。左頚部に圧痛あり。咽頭発赤や扁桃肥大なし。頚静脈怒張を認めない。肺野は両側清、心音は整、病的心雑音聴取せず。腹部は平坦、軟。圧痛なし。腸蠕動正常。下肢に浮腫なし。四肢に麻痺なし。項部硬直なし、Kernig兆候なし。腰背部に叩打痛なし。両側上肢、体幹に掻痒感を伴わない赤色皮疹多数(写真)あり。解熱時には皮疹が消失している。
血液生化学所見:白血球10200/μL(好中球95.0%、リンパ球3.0%、単球1.0%、好塩基球1.0%)、赤血球431万/μL、Hb 12.9 g/dL、Hct 37.6%、血小板11.3万/μL、PT 11.1 sec(80.0%、PT-INR 1.13)、APTT 38.0 sec、Fibrinogen 389 mg/dL、FDP 16.5 μg/mL、血沈35 mm/h、76 mm/2h、CRP 14.41 mg/dL、LDH 641 U/L、AST 74 U/L、ALT 42 U/L、ALP 167 U/L(基準38~113)、γ-GTP 126 U/L、ChE 194 U/L、CPK 126 U/L、AMY 36 U/L、T-Bil 0.3 mg/dL、Alb 2.5 g/dL、BUN 17 mg/dL、Cr 1.15 mg/dL、Na 127 mEq/L、K 3.8 mEq/L、Cl 94 mEq/L、Ca 7.6 mg/dL、UA 4.4 mg/dL、BS 219 mg/dL、T-Cho 167 mg/dL、TG 153 mg/dL、タンパク分画 Alb 49.6%、α1-glob 5.3%、α2-glob 16.6%、β-glob 10.8%、γ-glob 17.7%、IgG 1184 mg/L、IgA 294 mg/dL、IgM 87 mg/dL、ANA<40倍、RF<4 U/mL、PR3-ANCA<1.0 U/mL、MPO-ANCA<1.0 U/mL、ACE 15.4 U/L、フェリチン12496 ng/mL、sIL2-R 2284 U/mL、プロカルシトニン0.71 ng/mL、抗Jo-1抗体<1.0 U/mL。
微生物関連マーカー
抗マイコプラズマ抗体(-)、抗クラミジアニューモニア抗体(CF)<4倍、抗EBV-IgM 0、抗EB VCA-IgG抗体11.4(+)、EBV抗EBNA抗体 20倍(+)、抗CMV-IgM抗体<0.85、HTLV-1抗体(PA)<16倍、抗麻疹IgG抗体(CLEIA)40.2(+)、抗麻疹IgM抗体(EIA)0.04、抗風疹IgG抗体(EIA)23.3(+)、抗風疹IgM抗体(EIA)0.09、抗ヒトパルボB19ウイルスIgM抗体 0.17、β-D-glucan 8.4 pg/mL
胸水検査
外観 黄色透明、比重 1.025、pH 8.0、リバルタ(-)、蛋白3.1 g/dL、糖 170 mg/dL、ADA 35.7 U/L、CEA 0.7 ng/mL、細胞数 144/μL(好中球2%、リンパ球96%、中皮細胞1%、マクロファージ1%)
心電図:異常なし。
心エコー
救急室で施行した簡易心エコーではEFはおよそ65%程度、僧帽弁閉鎖不全軽度、その他弁膜症なし、右心系に拡張なし、下大静脈に拡張なく、呼吸性の変動あり。
胸腹部CT(4年前のもの、今回入院時と入院第6日病日のもの)
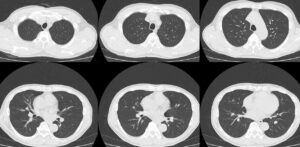
胸部単純CT肺野条件 4年前
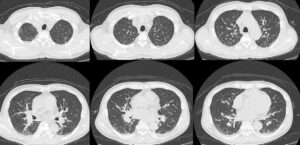
胸部単純CT肺野条件 今回入院時
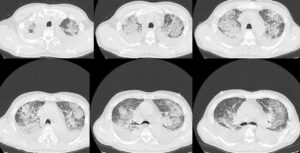
胸部単純CT肺野条件 入院第6病日
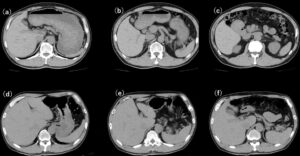
腹部単純CT 上段は4年前、下段は今回入院時
入院することとなり、入院後の熱型を示す。
問題
最も考えられる疾患はどれか。1つ選べ。
(a)悪性リンパ腫
(b)成人Still病
(c)うっ血性心不全
(d)肺胞蛋白症
(e)過敏性肺臓炎
(類題 2016年認定内科医試験(不適切な選択肢あり)、2018年総合内科専門医試験)
解説
熱型は大きく分けて、稽留熱(熱が下がらず、1日の体温差が1℃以内)、弛張熱(熱が下がらず、1日の体温差が1℃以上)、間欠熱(1日に1度は解熱する)、の3型に分けられている。しかし多く疾患ではこれらの混合型で発熱することも多く、なかなか一概にパターン分けできるわけではない。しかし今回の症例については、典型的な弛張熱で発症している。次いで特徴的な症状は皮疹である。これは、入院後の観察では、発熱時に出現し、無熱期には消退ないし軽快する傾向がみられ、膨疹(蕁麻疹様)ないしは隆起のない径数ミリのピンク色の皮疹で、癒合したりするが、掻痒感はない。これがいわゆるサーモンピンク疹と呼ばれる皮疹であり、経過中に出没(出現したり消退したり)することがStill病と診断する際に重要な手掛かりとなるが、あくまで他の皮疹を否定したうえでサーモンピンク疹と診断したい。類似の皮疹は感染症、なかでもウイルス性疾患にしばしばみられるため、基本的に、皮疹を伴うウイルス感染症を除外しておくことが重要である。今回の症例ではEBウイルス、サイトメガロウイルス、麻疹ウイルス、風疹ウイルス、パルボウイルスB19などの皮疹を伴うウイルス感染症は一通りスクリーニングされて否定的な結果であった。Still病は弛張熱あるいは間欠熱の熱型をとり、悪寒を伴うこともある。本症では悪寒は認めなかったが弛張熱を呈しておりこの点でも矛盾しない。
症状の点からいうと、入院前日から咽頭痛も訴えている。これもStill病にみられる症状として矛盾ない。さらに出現しうる症状として膝、手首、指、仙腸関節などに関節痛がみられる。特に長い経過が観察できていた症例では必ずどこかの時点でみられ、原則として非破壊性であるが、本患者は急性に発症した症例であり、この時点までで関節痛の症状は出現していないようである。
弛張熱、サーモンピンク疹が疑われる皮疹、咽頭痛、などの臨床症状からは、成人Still病が一番疑わしい。その視点で採血検査をみて矛盾しない点を挙げる。まず①白血球 10200/μLうち好中球95.0%と、白血球増多なかでも好中球の増加がある。また②血清フェリチンが12496 ng/mLと著増している。とくに3000 ng/mL以上ということになると、Still病、悪性リンパ腫、両者の原因かあるいはそれ以外に起因する血球貪食症候群、など少数の病態に限られてくる。鑑別点として、中等度の上昇であれば悪性腫瘍、ヘモクロマトーシスなどの病的な鉄貯留、一過性の上昇は、肝炎、梗塞、外傷など細胞壊死による放出で認められる。Still病でのフェリチン上昇は、単球からマクロファージへの成熟時に産生が亢進し放出されると考えられている。診断基準にはないが、Still病の診断に重要な項目である。さらに③LDH 641 U/L、AST 74 U/L、ALT 42 U/Lと肝機能異常がみられている。Still病ではこのようにAST、ALTの上昇よりもLDHの上昇が目立つことが多い。
次に画像検査をみると、4年前のCTと比べて、明らかに肺門部に両側肺静脈の怒張がみられ、肺うっ血の所見と思われた。また両側に少量胸水も認められる。末梢肺野には淡い陰影がみられ、肺炎の出現をみているかもしれない像である。一方、腹部については4年前のCTに比べて、肝脾腫がみられる(図1)。
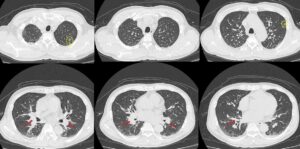
図1:胸部単純CT(入院時)。肺門部で肺静脈が全体的に怒張しており(赤矢印)、肺うっ血の所見である。両側に少量胸水もみられている。一部に淡いスリガラス陰影をみられており(黄破線内)、肺炎の出現も疑われる。
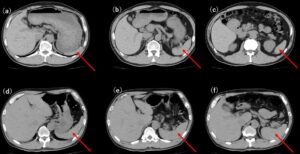
図2:腹部単純CT。(a)~(c)は4年前、(d)~(f)は今回入院時。4年前に比べて、脾臓(赤矢印)の腫大が認められる。他のスライスも比較すると肝臓も以前より肥大していると思われる。
入院時のCT画像としてはその程度の所見であったが、成人Still病に合併するものとして間質性肺炎があるため、担当医もKL-6、SP-A、SP-Dなどをチェックしていた。その結果、SP-D 210.9 ng/ml、SP-A 118.6 ng/mlと2つの肺線維化マーカーが上昇していた。そしてこのあと入院時より急速に呼吸状態が悪化し、入院第6病日にCTを再検したところ、たしかに両側胸水の増加などあり肺うっ血が悪化した可能性はあるが、両側上肺野を中心に、淡い陰影ないしはコンソリデーションに近い濃度の陰影がまだらにみられた。うっ血だけでは説明できない像であり、入院当初にわずかに淡い陰影が散見されていたこと、肺線維化マーカーも上昇していること、などからStill病に合併した間質性肺炎をみているものと解釈した(図3)。間質性肺炎はStill病で特に海外では報告例が多いが、本邦でも少なからず報告されている。成人Still病における肺病変の合併率が12%程度と報告されている。ただし2016年の認定内科医試験では成人Still病に合併するものを選ばせる問題で、正答肢は肝機能異常、誤答肢に間質性肺炎があった。頻度的には肝機能障害を選択すべきであるが不適切問題のように思われる。
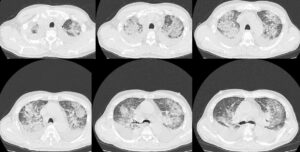
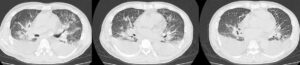
図3:胸部単純CT(入院第6病日)。両側胸水の増加があり、肺うっ血が悪化した可能性もあるが、両側上肺野を中心に、淡い陰影ないしはコンソリデーションに近い濃度の陰影がまだらにみられた。うっ血だけでは説明できない像であり、肺線維化マーカーも上昇していることなどから、Still病に合併した間質性肺炎をみているものと解釈した。
以上のように、今回の症例は間質性肺炎を合併した成人Still病が強く疑われた。以下に診断基準を示すが、大項目のうち1、3、4、小項目のうち1、2(脾腫がみられている)、3、4を満たしているのでかなり典型的な症例であるといえる。

表1:成人Still病の診断基準(案)
解答 (b)
実際の対応
入院後、必要な酸素投与量も急速に増えつつあったため、ステロイド剤の投与を急がなければならない状況であった。肺うっ血の要素もあるのではないかと考え、利尿剤も併用した。入院第6病日よりメチルプレドニゾロン1g/日×3日間、その後、プレドニゾロン45 mg/日にして続けた。その結果、経過表のようにすみやかにCRPやLDHとも低下した(図4)。肺野の陰影もその後、かなり改善し35 mg/日のプレドニゾロン内服の時点で退院され、ステロイドの漸減をはかられた。
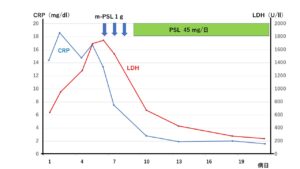
図4:臨床経過。入院第6病日よりメチルプレドニゾロン1g×3日、その後、プレドニゾロン45 mg/日にして続けたところ、すみやかにCRPやLDHとも低下した。

