高齢者の息切れ
問題32
80歳の男性が労作時の息切れを主訴に通院中。
現病歴:20代の時、肺結核で右肺上葉切除術。以前より慢性心疾患で循環器内科通院中。定期処方は、ダビガトラン(プラザキサ®)110 mg 2錠/日、アムロジピン5 mg+テルミサルタン40 mg(ミカムロAP®)1錠/日、トラセミド(ルプラック®)8 mg 1錠/日。一方、呼吸器内科でもCOPDのため通院され、チオトロピウム/オロダテロール(スピオルトレスピマット®)吸入薬を投与され、2年前からは在宅酸素療法(2L/分)施行中。ADLとしてはゆっくりなら歩行も可能な程度である。
生活歴:飲酒歴なし。喫煙歴は20~40歳まで60本/日。
現症:血圧131/67 mmHg、P 72/分、BT 36.8℃、Spo2 97%。皮膚、可視粘膜に貧血・黄疸なし。頸静脈怒張軽度あり。肺野:清。心音:胸骨右縁で最強点となるⅣ/Ⅵ度の収縮期駆出性雑音を聴取する。腹部に異常を認めず。下肢に浮腫軽度あり。
検査所見:血液所見:白血球6300/μL、赤血球416万/μL、Hb13.8 g/dL、Hct 42.1%、血小板19.2万/μL、血液生化学所見:BUN 10 mg/dL、Cr 0.55 mg/dL、AST 21 U/L、ALT 12 U/L、ALP 235 U/L、LDH 282 U/L、CPK 63 U/L、Na 142 mEq/L、K 3.5 mEq/L、BNP 131.2 pg/mL、空腹時血糖88 mg/dL、血清免疫学的所見:CRP 0.66 mg/dL
肺機能検査所見
肺気量分画:肺活量 実測値1580 mL(予測値3370 mLで46.7%)
フローボリューム:努力性肺活量 実測値1470 mL(予測値3270 mLで44.9%)1秒量 実測値1240 mL(予測値2580 mLで48.1%)、1秒率84.4%(予測値79.1%で106.6%)
心電図
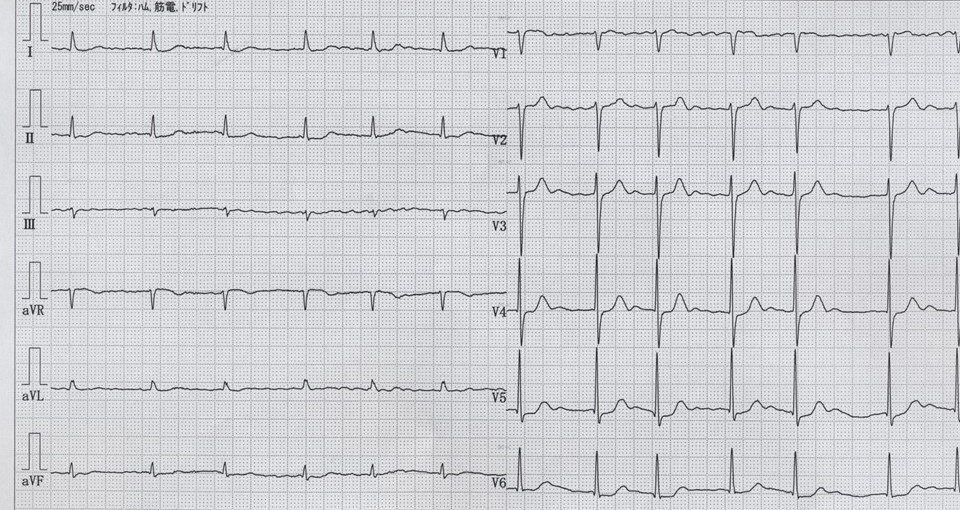
心エコー所見:心室中隔厚15.3 mm(基準6~11 mm)、左室後壁厚16.6 mm(基準6~11 mm)、駆出率79.8%(基準60~70%)
大動脈弁位での連続波ドプラーの波形を示す。
循環器内科的な現時点での方針について正しいものはどれか。
(a)利尿薬の増量
(b)亜硝酸薬の投与
(c)外科的開心術
(d)経皮的大動脈弁植込み術
(e)β-阻害薬の投与
解説(オリジナルは『Dr. Tomの内科症例検討道場』にはないが院内で行った内科症例検討道場で症例296として扱ったもの)
今回の患者は、もともと肺結核で右肺上葉切除術歴あり、COPDも進んでいて在宅酸素療法も導入されている慢性呼吸不全がある高齢者である。しかし今回問題にしているのは、その患者が循環器内科でも通院されており、循環器領域での問題点が問われている。まず理学所見上、胸骨右縁を最強点としたⅣ/Ⅵ度の収縮期駆出性雑音を聴取し、心エコーでは大動脈弁位での連続波ドプラーによる加速の計測では、最高血流速度が488 cm/secで、最大圧較差95 mmHg、平均圧較差53 mmHgなどから、重症大動脈弁狭窄症(severe AS)と診断される。重症ASの治療は、開心術での大動脈弁置換術(aortic valve replacement:AVR)や経カテーテル的大動脈弁植込み術(transcatheter aortic valve implantation:TAVI)などが考慮されるところだが、患者のADLは独歩での通院は可能なものの、背景にかなり進んだ慢性呼吸不全があり、開心術はリスクが高く、TAVIが選択された。
大動脈弁狭窄症(AS)の原因として、加齢性硬化性変化によるもの、先天的な要因(特に多いのは本来弁が三尖あるべき大動脈弁が二尖弁である場合)によるもの、リウマチ熱によるもの、などが挙げられ、以前はリウマチ熱によるものが多かったが、その治療が確立し、現在では加齢によるものがほとんどとなっている。症状としては、低心拍出量によるめまい、息切れ(今回の症例では慢性呼吸器疾患があるためそれによる息切れの要素もあると思われる)、狭心症症状、失神、あるいは動悸や不整脈の自覚などが挙げられる。しかし、本疾患で重要なことは、無症状のまま長期間かけて徐々に進行し、最初は自覚しにくいというのが点である。そして自覚症状が出現してからの経過はかなり早く、予後は、狭心症発症後5年、失神であれば3年、心不全では2年、とされている(図1)。このような理由から、聴診さらには心エコー検査によって、本疾患を無症状の段階で指摘しておいて経過をみていき、適切な段階で治療介入することが重要である。
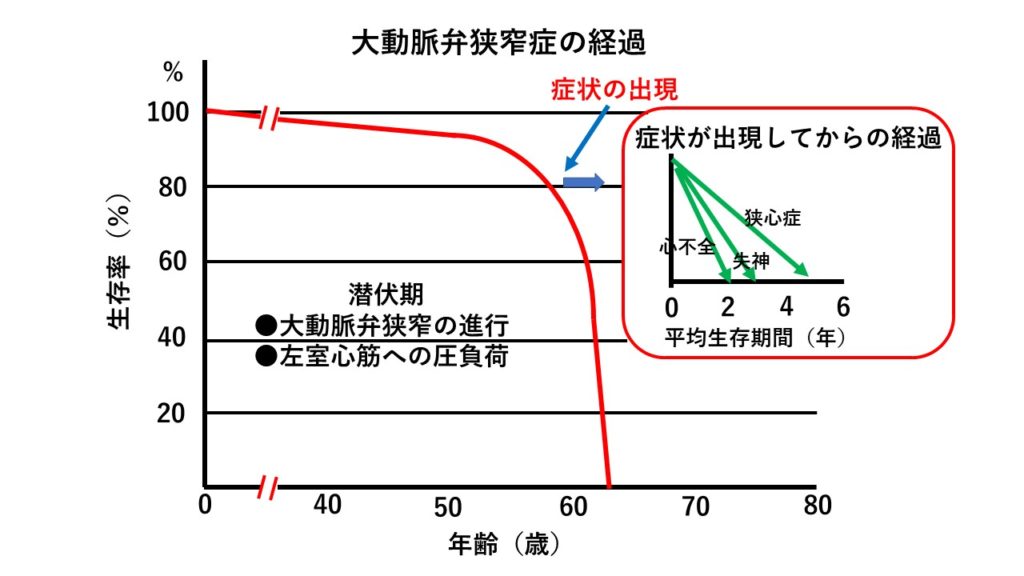
図1:大動脈弁狭窄症の経過と予後。長期間の無症状の時期を経て一旦症状が出現すると経過はかなり早くなり、予後は、狭心症発症後5年、失神であれば3年、心不全では2年、とされている。
聴診所見では、今回の症例のように、胸骨右縁に最強点を呈する収縮期駆出性雑音が重要である。この雑音は、左室から大動脈へと血液が流出する際に、硬化して狭窄した大動脈弁を圧負荷がかかった状態で血液が通過する音といわれている。したがって、左室の収縮能が低下するまでに至った重症例では、圧較差が逆に減少してこの収縮期駆出性雑音自体は減弱する。つまり重症度と収縮期駆出性雑音とは相関しない。また大動脈弁閉鎖音であるⅡ音は奇異性分裂を呈する。これは、左室流出路に狭窄がある病態では、左室の流出に時間がかかるため、ⅡA音の出現がⅡP音より遅れてしまうためである。またこのⅡA音そのものは、高血圧の場合に亢進するが、ASのような低心拍出量で血圧が低下すると減弱する。このような所見がある場合は、必ず次のステップである心エコーでの精査を行うようにしたい。重症ASの診断基準としては、①弁口面積≦1.0 cm2(AVAi≦0.6 cm2/m2)、②圧較差≧40 mmHg、③最高血流速度≧400 cm/sec、とされている。今回の症例ではAVAはエコーでは0.6~0.9 cm程度と推算され、圧較差は図2ではPG(pressure gradient)と表示されているもので最大95 mmHgで平均53 mmHg、最高血流速度は図2でmax Vと表示されており488 cm/secであり、すべて重症基準を満たす。ちなみに心エコーでの計測で最高血流速度がわかれば、簡易Bernoulliの式により最大圧較差は4×(最高血流速度(m/sec))2で簡易的に推算でき、今回の症例では4×4.882=95.2 mmHgとなる。また今回の心エコーでも大動脈流出に要する長期の左室負荷を反映して全周性壁肥厚が認められている。
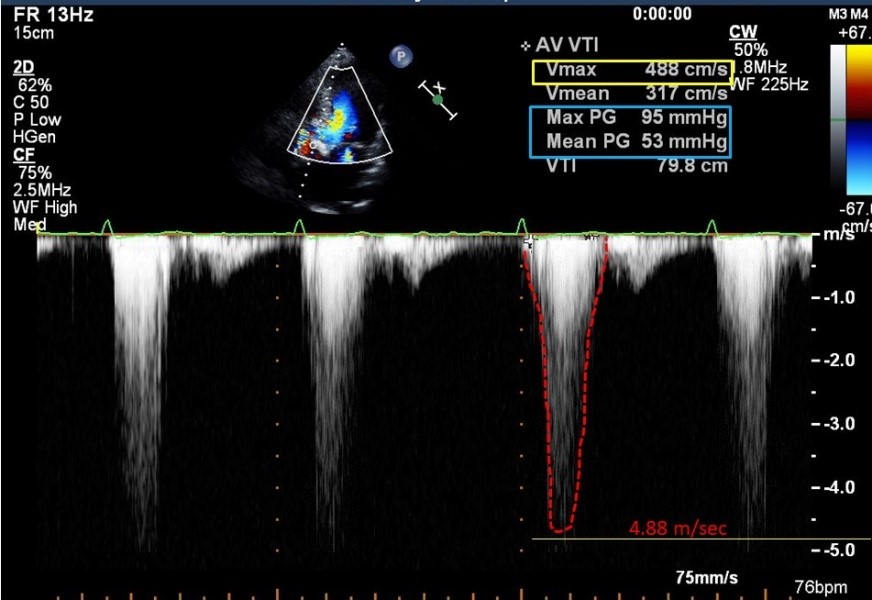
図2:心エコー図。大動脈弁位での連続波ドプラーによる加速の計測。平均圧較差53 mmHg(青で囲った数値でMean PG)、最高血流速度488 cm/sec(黄で囲った数値でV max)で、いずれも重症の大動脈弁狭窄症と診断される。
心不全症状が出現すれば利尿剤の導入(心不全がない場合、利尿剤を使用すると循環血漿量低下をもたらし症状が増悪、また亜硝酸剤も前負荷が軽減するため、血圧が低下し圧較差が増加する。)、高血圧があれば降圧薬などを用いて、全身管理を行うが、基本的に大動脈弁狭窄自体を改善させる薬物治療はないので、何らかの外科的治療しか根本的な治療法はない。しかし症状が出るときにはかなり病状も進んでおり、これまで報告されている予後から考えて、悠長な対応をしているわけにはいかない。ところがASは、原因の項でも述べたように、近年では多くの症例が加齢での硬化性変化によるものであるためほとんどの症例が今回の症例のように高齢者である。当然、何らかの基礎疾患を有している患者も多く、今回の症例のようにかなり進んだCOPDがあるよう患者ならなおさらであるが開心術によるAVRはハイリスクであり、近年では低侵襲的治療であるTAVIが選択されることが多い。これはカテーテルによって、バルーン上に乗せた人工弁を自己の大動脈弁まで運び、そこでバルーンを拡張させて人工弁を留置してくる手法である。TAVIの正確な適応は、推奨度クラスも含めて、循環器内科学会から出ているガイドラインに提示されている。TAVIの適応とならないのは、大動脈弁複合体が解剖学的にTAVI不適である場合、併存している疾患(例えば悪性腫瘍)の予後が1年未満の場合、重度の認知症(本人が治療に関して全く理解できず同意が得られない)、またはADLが極端に低い寝たきりの場合(施行後もADLの改善は見込めない)、などである。維持血液透析患者も現在のところ適応外であるが、現在治験が進行中である。なおTAVI施行により起こりやすい合併症として、房室結節圧迫による完全房室ブロックである。
解答 (d)
実際の症例では
今回の症例は大学病院に照会しTAVIが施行されたが、その後、完全房室ブロックを起こしたため、最終的に当院で永久ペースメーカーの植え込み術を行った。この経過の中でADLはもとの状態を維持できていた。

